Deze informatie dient om u te helpen erythropoietische protoporfyrie (EPP) en X-linked erythropoietische protoporfyrie (XLP) beter te begrijpen. Deze informatie is gebaseerd op de beste beschikbare evidentie en de consensus van een subgroep van porfyriespecialisten in het Europese Porfyrie Netwerk (Ipnet).
Download deze pagina als pdf door hier te klikken.
Inhoud
1. Wat is erythropoietische protoporfyrie (EPP en XLP)?
2. Wat veroorzaakt EPP en XLP?
3. Wat zijn de symptomen van EPP en XLP?
4. Hoe ziet EPP en XLP er uit?
5. Hoe wordt de diagnose van EPP en XLP gesteld?
6. Zijn EPP en XLP erfelijk?
7. Zijn EPP en XLP gevaarlijke ziekten?
8. Bescherming van licht bij EPP en XLP
9. Hoe kan EPP en XLP behandeld worden?
10. Ondersteunende therapieën en interventies
11. Bijkomende informatie
12. Kunnen EPP en XLP genezen worden?
13. Waar kan ik meer informatie over EPP en XLP krijgen?
1. Wat is erythropoietische protoporfyrie (EPP en XLP)?
EPP is een extreem zeldzame ziekte die voor het eerst beschreven werd in 1961. Mensen met EPP lijden aan pijn ter hoogte van de huid, die optreedt nadat zij buiten in de zon of blootgesteld aan sterk artificieel licht werden. De symptomen starten vroeg in de kindertijd en kunnen erg pijnlijk zijn. EPP is een erfelijke ziekte. Deze komt voor bij 1 op 58.000 tot 200.000 mensen in Europa, maar is zeldzaam bij Afrikaanse mensen. De symptomen van EPP zijn het gevolg van een opstapeling van grote hoeveelheden van een natuurlijk product, protoporfyrine genaamd, tijdens het aanmaken van rode bloedcellen in het beenmerg.
2. Wat veroorzaakt EPP en XLP?
Patiënten met EPP hebben een tekort aan een enzym, ferrochelatase genaamd, dat ijzer aan protoporfyrine toevoegt om haem te maken. Een enzym is een eiwit dat in de cel helpt om de ene chemische stof om te zetten in een andere. Het tekort aan ferrochelatase veroorzaakt een opstapeling aan protoporfyrine in de rode bloedcellen.
Bij XLP wordt het verhoogde protoporfyrine veroorzaakt door verhoogde activiteit van het allereerste enzym in de productie van haem, ALA synthase 2. Dit veroorzaakt eveneens een opstapeling van protoporfyrine in de rode bloedcellen. In zeer zeldzame gevallen kan er een ander gen betrokken zijn en heeft dit een verschillend overervingspatroon.
Terwijl het bloed door de smalle bloedvaatjes in de huid passeert, kan het protoporfyrine de energie van licht absorberen. Dit start een fototoxische reactie die weefselschade, jeuk en brandende pijn veroorzaakt. Als de bloedvaten ernstig beschadigd worden zal bloed en vocht naar het omgevende weefsel lekken, waardoor zwelling en roodheid van de huid ontstaat.
Het deel van het zonlicht dat door protoporfyrine geabsorbeerd wordt, is verschillend van het deel dat normale zonnebrand veroorzaakt. Zonnebrand wordt veroorzaakt door onzichtbare ultraviolet (UV) stralen, maar bij EPP is de huid gevoelig aan zichtbaar licht. In tegenstelling tot het licht dat zonnebrand veroorzaakt, kan het licht dat pijn bij EPP veroorzaakt door raamglas passeren.
3. Wat zijn de symptomen van EPP en XLP?
Blootstelling van de huid aan fel licht zorgt er voor dat de huid eerst begint te tintelen en jeuken, en later extreem pijnlijk, rood en gezwollen wordt. De symptomen treden meestal na enkele minuten blootstelling aan licht op, maar dit kan per persoon variëren en is ook afhankelijk van hoe sterk het licht is. Het kan uren of dagen duren vooraleer de symptomen volledig weg zijn en tijdens deze periode kan de huid extreem gevoelig zijn voor licht, temperatuur, aanraking of wind. Het licht hoeft niet direct te zijn: licht dat door water, sneeuw en zand weerkaatst wordt, of dat door het raam binnenvalt, kan ook een fototoxische reactie uitlokken.
EPP begint gewoonlijk in de kindertijd. Zuigelingen kunnen huilen of schreeuwen wanneer zij buiten in het zonlicht gebracht worden. Oudere kinderen kunnen klagen van een brandend gevoel, hun handen in de lucht wapperen of ze in koud water steken in een poging om de pijn te verlichten. EPP en XLP treffen mannen en vrouwen gelijk.
De meeste mensen met EPP en XLP zeggen dat ze een lage levenskwaliteit hebben doordat zij niet met anderen naar buiten kunnen, ze handschoenen, hoeden en zelfs maskers moeten dragen, ze dagen met ernstige pijn hebben, zich angstig voelen en zich onbegrepen voelen door buitenstaanders.
4. Hoe ziet EPP en XLP er uit?
Zelfs wanneer de pijn ernstig is, ziet de huid er meestal normaal uit. Soms kan er zwelling van de huid zijn, in het begin met het verschijnen van netelroos en wat roodheid. Na verloop van tijd kan de huid over de knokkels dik worden en kunnen kleine littekens gevonden worden op de neus, de wangen en de handruggen.
5. Hoe wordt de diagnose van EPP en XLP gesteld?
De diagnose van EPP of XLP moet vermoed worden wanneer iemand klaagt van pijn ter hoogte van aan licht blootgestelde huid. Voor de diagnose zou er een bloedstaal afgenomen moeten worden van de patiënt, dat afgeschermd van het licht, opgestuurd wordt naar een laboratorium gespecialiseerd in diagnostiek van porfyrie. De bloedtest meet de hoeveelheid protoporfyrine in de rode bloedcellen (erythrocyt protoporfyrine). Een urine porfyrine test is niet zinvol bij het testen op EPP of XLP. Voor de bevestiging van de diagnose of gezinsbegeleiding wordt soms een genetische test uitgevoerd.
Aangezien EPP en XLP dergelijke zeldzame ziekten zijn, zijn de meeste artsen er niet mee vertrouwd. Het kan jaren duren vooraleer EPP vermoed wordt en de diagnose gesteld wordt.
6. Zijn EPP en XLP erfelijk?
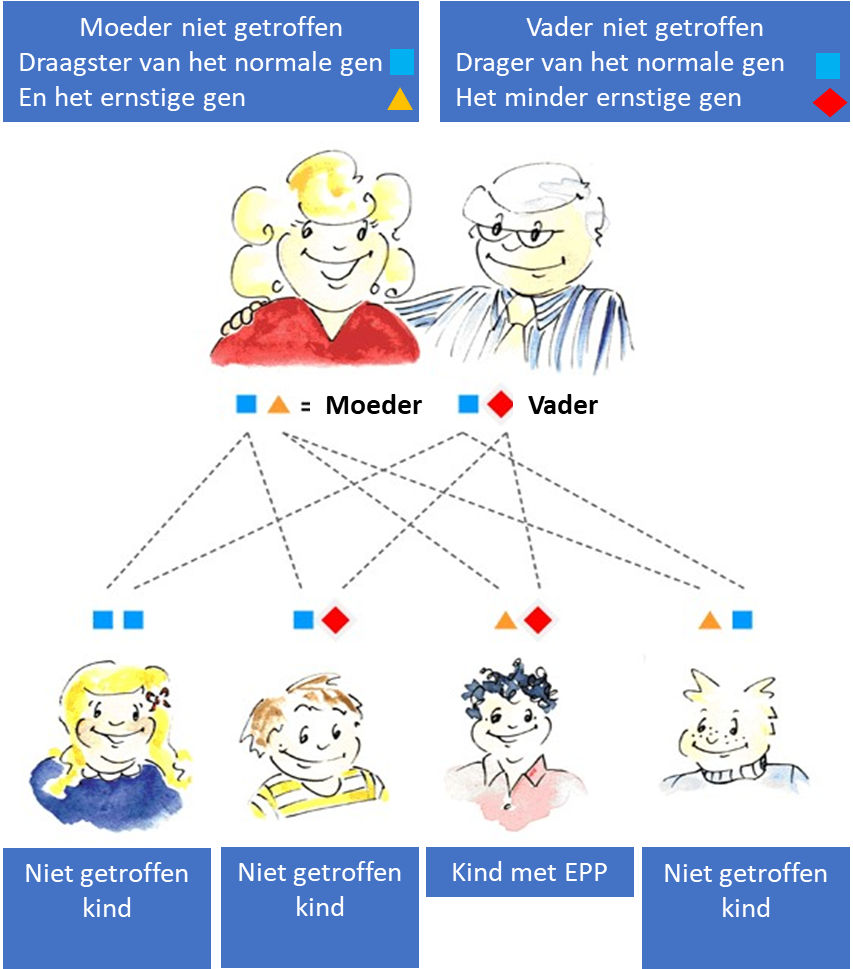
In de meeste gevallen is EPP erfelijk, maar vele EPP patiënten kennen geen andere familieleden met de ziekte. Dit komt doordat we allemaal twee genen voor ferrochelatase hebben, één overgeërfd van onze moeder en één van onze vader, en ze moeten beide defect zijn om EPP te ontwikkelen. De meeste EPP patiënten erven een ernstig aangetast gen van de ene ouder en een minder ernstig aangetast gen van de andere ouder. Eén abnormaal gen alleen is niet voldoende om EPP te veroorzaken. Het ernstig aangetaste gen komt zeer weinig voor, maar het minder ernstig aangetaste gen is aanwezig bij ongeveer 10% van de mensen in de Europese bevolking. Het ernstiger gen kan doorheen de familielijn overgeërfd worden, maar EPP komt niet tot uiting tot dit gen het vaker voorkomende minder ernstige gen ‘tegenkomt’. Dit is de reden waarom EPP soms generaties overslaat vooraleer er een nieuw familielid EPP ontwikkelt.
Indien u EPP heeft, is het risico dat uw kinderen EPP zullen ontwikkelen afhankelijk van de genen die uw partner heeft, maar het risico is meestal klein. Als uw partner tot de negen op tien mensen behoort die normale genen hebben, is er virtueel geen risico. Als uw partner drager is van het minder ernstige gen (een kans van 1 op 10), is het risico dat een kind EPP zal erven één op vier. Wij raden u aan om advies van een klinische genetische dienst of een porfyriespecialist te vragen betreffende overerving en genetische testen.
Het gen voor ALAS2, dat overactief is bij XLP, is gelokaliseerd op het X-chromosoom. Dit X-chromosoom bepaalt samen met een tweede X of een Y het geslacht van een kind (XX chromosomen zijn vrouwelijk, XY chromosomen zijn mannelijk). In het geval van XLP is één overactief gen voldoende om de ziekte te veroorzaken. Vaders met XLP zullen de aandoening doorgeven aan al hun dochters, maar kunnen het niet doorgeven aan een zoon (die het onaangetaste Y-chromosoom van de vader erft).
(zie hieronder)
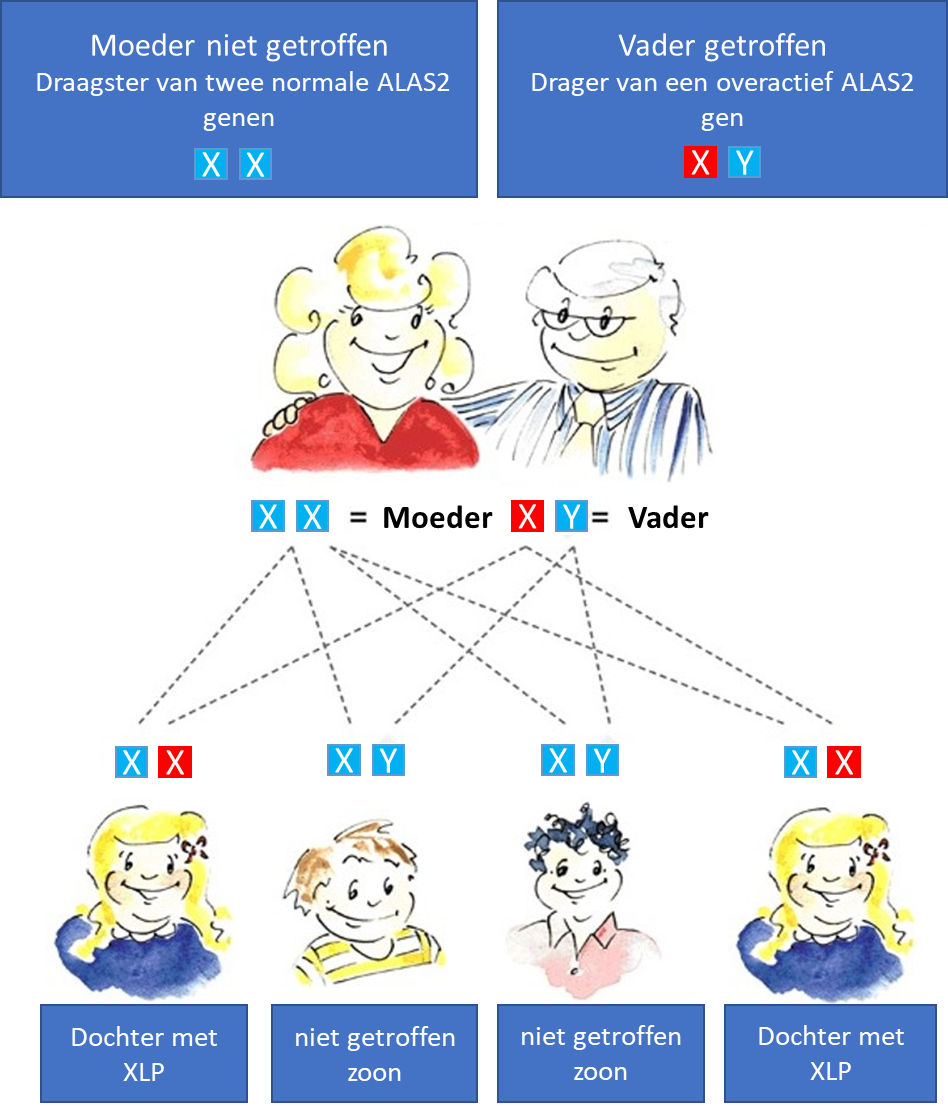
Moeders die getroffen zijn door XLP zullen hun overactief ALAS2 gen doorgeven aan de helft van hun zonen en dochters. Gemiddeld wordt 50% van de kinderen van een getroffen ouder ook getroffen door XLP. (zie hieronder)

Zeer zelden kunnen EPP of XLP optreden in het latere leven, vaak geassocieerd met een onderliggende bloed maligniteit.
7. Zijn EPP en XLP gevaarlijke ziekten?
Een klein aantal van EPP en XLP patiënten kunnen leverschade ontwikkelen. Het is niet mogelijk om te voorspellen wie getroffen zal worden, maar gelukkig is dit zeldzaam. Als u meer gevoelig wordt aan licht, moe wordt of het wit van uw ogen geel begint te worden, zou u zo snel als mogelijk aan uw arts moeten vragen om uw leverfunctie te testen. EPP en XLP patiënten krijgen ook vaker galstenen dan de rest van de algemene bevolking.
Zwangerschap en bevallen is niet geassocieerd met eender welke bijkomende risico’s en de verwachte uitkomst voor de baby is normaal. Soms kunnen vrouwen met EPP langer buiten in het zonlicht blijven wanneer ze zwanger zijn.
Omdat EPP patiënten zonlicht vermijden, hebben ze vaak een tekort aan vitamine D en bevatten hun beenderen daardoor minder calcium dan normaal.
EPP patiënten zijn doorgaans licht anemisch, met een laag hemoglobine en ijzergehalte. Echter, het innemen van ijzersupplementen kan de gevoeligheid aan licht verhogen en ijzersupplementen mogen daardoor enkel genomen worden wanneer zij door uw arts voorgeschreven worden (zie hieronder).
U zou uw arts regelmatig voor controle moeten zien – minstens eenmaal per jaar. Uw arts kan via jaarlijkse bloedtesten het protoporfyrine in uw bloed opvolgen samen met het vitamine D gehalte, de functie van de lever en van andere organen. Het doel van regelmatige controle is om abnormaliteiten op te sporen vooraleer zij zich ontwikkelen tot risicovolle situaties.
8. Bescherming van licht bij EPP en XLP
Vanaf de kindertijd proberen patiënten met EPP onnodige blootstelling aan zonlicht en aan sterke artificiële lichtbronnen te vermijden. Beschermende kledij zoals hoeden, lange mouwen, handschoenen en lange broeken zijn hiervoor nuttig. Donkere en dicht geweven stoffen beschermen beter dan dunne stoffen met lichte kleuren. Zonnecrèmes beschermen vooral tegen UV straling en beschermen niet tegen licht dat EPP symptomen veroorzaakt. Ramen in huizen en auto’s bieden geen bescherming aangezien het schadelijke zichtbare licht door de meeste ramen doorkomt. Leerkrachten moeten ingelicht worden over de diagnose en de speciale vereisten, zoals een werkplek weg van de ramen en het recht om zich te onthouden van buitenactiviteiten.
9. Hoe kan EPP en XLP behandeld worden?
Afamelanotide (Scenesse®) is momenteel de enige behandeling waarvoor veiligheid en doeltreffendheid aangetoond werd in klinische studies. Dit werd voor gebruik goedgekeurd in de Europese unie in 2014 en in de VS in 2019. Behandeling met afamelanotide verhoogt significant de tijd dat EPP patiënten zonder pijn in direct zonlicht kunnen doorbrengen en verhoogt hun kwaliteit van leven. Afamelanotide wordt toegediend onder de vorm van een implantaat dat elke twee maanden onder de huid boven de heup ingebracht wordt. Milde bijwerkingen zijn gemeld. Afamelanotide is nog niet beschikbaar of terugbetaald in alle Europese landen.
Substanties en interventies waarvoor momenteel geen doeltreffendheid bewezen is.
Een waaier aan interventies en substanties wordt gebruikt om de symptomen van EPP en XLP te verbeteren, hoewel de veiligheid en de doeltreffendheid niet in klinische studies bestudeerd werden. De meest voorkomende substanties en interventies die gebruikt worden, worden hieronder beschreven.
-
Bètacaroteen
Bètacaroteen werd vroeger voorgeschreven voor EPP, maar weinig mensen met EPP vonden dat inname hiervan hielp. Bètacaroteen is een afgeleide van de chemische stof die wortelen oranje maakt en geeft de huid meestal een licht oranje schijn. Voorafgaand aan het starten met de behandeling zou u met een porfyriespecialist de voor- en nadelen van deze optie moeten bespreken.
-
Antihistaminica
Antihistaminica, dewelke voornamelijk gebruikt worden voor allergieën, kunnen helpen in het geval van netelroos. Sommige patiënten geven aan een bijkomend deugddoend effect te hebben van hydrocortisone crème op rode of gezwollen huid. Oudere antihistaminica die slaperigheid als bijwerking hebben, kunnen ook helpen inslapen na een milde fototoxische reactie.
-
Fototherapie
Smal band UVB en PUVA therapie zijn behandelingen met ultraviolet licht, die gegeven worden bij verschillende huidaandoeningen op dermatologie afdelingen. Bij EPP zijn ze gebruikt om de lichttolerantie te verhogen door de huid toe te laten wat te verdikken en een bruine kleur te ontwikkelen. De therapie bestaat uit een voorzichtige blootstelling aan toenemende doses gecontroleerde UVB straling, gewoonlijk drie maal per week gedurende minstens vijf weken in de lente. Voor sommige patiënten kan dit onpraktisch en ongemakkelijk zijn. Fototherapie zou altijd door een getrainde fotodermatoloog begeleid moeten worden. Patiënten wordt sterk aangeraden om niet naar de zonnebank te gaan, aangezien deze lichtbronnen fototoxische reacties kunnen uitlokken.
-
Andere behandelingen worden ook nog onderzocht.
10. Ondersteunende therapieën en interventies.
-
Verlichting van een pijnlijke fototoxische reactie.
Het is moeilijk om de ernstige brandende pijn te verlichten in de huid na blootstelling aan licht. Veel EPP patiënten geven aan tijdelijk verlichting te vinden in koude baden, koude natte verbanden of remedies zoals Aloë Vera. Een aantal van de patiënten geven aan aanzienlijke verlichting van pijn te ervaren door warm water of damp (stoom). Geen enkele pijnstiller is bijzonder effectief. Het uitkiezen en testen van pijnmedicatie zou samen met uw arts gedaan moeten worden.
-
Vitamine D
Vitamine D wordt voornamelijk aangemaakt in aan de zon blootgestelde huid, maar kan deels ook uit de voeding opgenomen worden uit bv. vette vis, eieren, vlees en granen. Mensen die de zon vermijden ontwikkelen vaak een vitamine D tekort en alle EPP patiënten zouden Vitamine D moeten bijnemen in aanbevolen dosis.
-
IJzersupplementen
Veel patiënten met EPP hebben licht verlaagde ijzer- (ferritine) en hemoglobinewaarden. Het kan daarom moeilijk zijn voor artsen om uit te maken of u werkelijk anemie door ijzertekort heeft en ijzersupplementen nodig heeft. Het helpt om te kunnen vergelijken met voorgaande bloed- en ijzerwaarden. IJzerdeficiëntie, die symptomen veroorzaakt, zou behandeld moeten worden zoals bij elke andere patiënt. Bij EPP echter kan ijzer supplementeren de productie van rode bloedcellen in het beenmerg versnellen en zo protoporfyrinen in het bloed doen toenemen. Dit kan leiden tot een verhoogde gevoeligheid aan licht. Dit gebeurt niet bij XLP patiënten, waar ijzersupplementen tot een vermindering van protoporfyrinen in het bloed neigen te leiden.
-
Zonnecrèmes
Aangezien het zichtbaar licht is dat problemen veroorzaakt bij EPP en XLP, zullen de overal beschikbare zonnecrèmes die tegen ultraviolet licht beschermen (vooral tegen UVB) niet echt doeltreffend zijn.
-
Licht filters
De meeste raamfilters voor auto’s en kantoren zijn ontworpen om ultraviolet licht tegen te houden. Zelfs wanneer zij gekleurd zijn in rokerige of grijze kleur, laten ze het meeste zichtbare licht door. Filters die selectief het meeste schadelijke licht voor EPP tegenhouden zijn geel. Deze filters kunnen toegepast worden op ramen in huis, in scholen of kantoren, of zelfs op de zijramen in een auto. Vooraleer deze folie aan te brengen op ramen in de auto, zou u moeten nakijken bij de verkeersauthoriteiten welke folie aanvaardbaar is volgens de lokale wetgeving.
-
Lever protectie
Overmatig gebruik van alcohol of andere substanties die de lever kunnen schaden moeten vermeden worden, alsook zou u moeten gevaccineerd worden tegen hepatitis A en B.
11. Bijkomende informatie
-
Kunnen bepaalde medicamenten EPP verergeren?
EPP verschilt van de acute porfyrieën die erger kunnen gemaakt worden door bepaalde medicatie. Tenzij men allergisch is aan een medicijn, kunnen mensen met EPP eender welke vorm van medicatie nemen die hun gezondheid vereist.
-
Laser behandeling
Laser behandelingen voor oogchirurgie of verwijdering van lichaamsbeharing werden nog niet aangegeven als probleem bij EPP. De blauwe lasers die gebruikt worden bij het vullen van gaten in de tanden kunnen brandwonden veroorzaken op het tandvlees. Tandartsen zouden op de hoogte gebracht moeten worden van de diagnose van EPP zodat zij de laserstraal zorgvuldig kunnen hanteren.
-
Licht bronnen in de gezondheidszorg
Voor de meeste operaties is het niet nodig om de operatielichten te bedekken met gele filters. De zorgverleners zouden echter altijd op de hoogte moeten gebracht worden van uw diagnose van EPP, om te voorkomen dat onnodig sterk licht gebruikt wordt bij langere operaties. Onderzoek van de binnenzijde van het lichaam waarbij een verlicht, flexibel instrument, endoscoop genaamd, gebruikt wordt is ook veilig.
Voor operaties of endoscopie bij patiënten met zware, aan EPP-gerelateerde, leverziekte, zouden de artsen advies moeten vragen aan een porfyriespecialist, aangezien de operatielichten dan bedekt zouden moeten worden met gele filters. Gespecialiseerde porfyriecentra kunnen verder advies verstrekken indien nodig.
12. Kunnen EPP en XLP genezen worden?
Tot op heden is er geen remedie voor EPP, buiten een beenmergtransplantatie. Deze behandeling is geassocieerd met dergelijk hoog risico op complicaties en zelfs dood, dat het enkel toegepast wordt in zeer speciale en ingewikkelde situaties.
13. Waar kan ik meer informatie over EPP en XLP krijgen?
De informatie op deze website werd geschreven en geüpdatet door een groep porfyriespecialisten die samenwerken in Ipnet en wordt nagekeken door vertegenwoordigers van patiëntenverenigingen.
Hoewel er een aantal informatiebronnen zijn, waarvan de meeste zich op internet bevinden, kunnen deze niet gevalideerd zijn door porfyriespecialisten.
Patiëntenverenigingen kunnen een goed contactpunt zijn voor informatie, netwerken en ondersteuning. Porfyrie patiëntengroepen in verschillende Europese landen staan opgelijst op de International Porphyria Network website en de Global Porphyria Advocacy Coalition (GPAC) website.
Revised May 2021
Vertaald door Sarah Marie Briké, RN, MSc, Metabolic Center, University Hospitals Leuven, Belgium, Maart 2022
